La gynécomastie est un symptôme sans gravité à l’adolescence et elle régresse en général spontanément. La gynécomastie pathologique résulte d’un déficit androgénique ou d’une imprégnation estrogénique excessive : elle nécessite la recherche d’une cause endocrinienne, métabolique ou tumorale.
DEFINITION
La gynécomastie est un symptôme et non une maladie. Elle se définit comme hyperplasie des tissus mammaires normaux, avec une prolifération des galactophores et du stroma conjonctif avec un œdème périductal. Elle est très fréquente puisque près de 40 % des adolescents peuvent présenter ce symptôme.
On distingue 2 formes histologiques :
– le type floride (forme récente) : prolifération des canaux galactophores et œdème du tissu conjonctif.
– le type fibreux (stade tardif) : le plus fréquent, qui correspond à une forme plus prolifération qui disparaît. Elle résulte d’une sensibilité particulière de la glande à un environnement hormonal pas forcément modifié dans lequel le rôle des gonadotrophines hypophysaires et de la prolactine semble être permissif. Elle peut être physiologique ou pathologique.
- RAPPEL EMBRYOLOGIQUE
Le sein commence à se différencier dès la 5° semaine. Le bourgeon mammaire primitif dérive de l’ectoderme. Entre 5 et 6 mois, le mamelon est visible. Les canaux galactophoriques apparaissent ainsi que les futurs tubercules de Montgomery.
Le développement embryonnaire est identique dans les 2 sexes, mais chez le fœtus masculin, il s’arrête à un stade rudimentaire, et ce, sous influence hormonale, notamment des androgènes. La glande mammaire est donc de type infantile.
Il n’existe pas de différenciation lobulaire, contrairement à la femme.
- PHYSIOPATHOGENIE
Le facteur essentiel de croissance de la glande mammaire est l’estradiol, qui provoque une prolifération des canaux galactophoriques et du stroma conjonctif. La prolactine a la même action, alors que la dihydrotestostérone a une action inhibitrice.
La genèse d’une gynécomastie résulte donc d’un déséquilibre de ces di érentes hormones sous forme libre. L’origine des estrogènes masculins est double :
– sécrétion par les cellules de Leydig et de Sertoli
– aromatisation des androgènes d’origine surrénalienne ou testiculaire qui est la source principale d’œstrogènes chez l’homme
GYNECOMASTIE PHYSIOLOGIQUE
Nous ne parlerons pas de la forme du nouveau né qui régresse très rapidement.
On retrouve 2 pics de fréquence, à la puberté et à l’andropause. Chez l’adolescent, elle apparaît entre 13 et 16 ans et est retrouvée dans près de 40% des cas. Les dosages hormonaux plasmatiques sont normaux.
- CLINIQUE
La gynécomastie est facile à reconnaître, avec une masse glandulaire ferme et élastique déformant le sein et centrée par l’aréole.
Sont à rechercher :
– caractère uni ou bilatéral
– caractère douloureux ou non – écoulement mamelonnaire
On élimine facilement :
– l’adipomastie
– le carcinome mammaire
– chez l’obèse, l’examen peut être plus complexe et il ne faut pas hésiter à e ectuer un bilan radiologique
Il faut compléter par un examen physique général :
– examen attentif des gonades
– palpation des fosses lombaires
– recherche de signe de cirrhose, d’hyperthyroïdie,
de féminisation
– recherche de syndrome tumoral hypophysaire
- INTERROGATOIRE
Il recherchera :
– l’ancienneté des symptômes et le mode évolutif
– les éventuelles prises médicamenteuses
– les antécédents personnels ou familiaux du patient
– les symptômes ou maladies associées
- RADIOLOGIE
On distingue alors en mammographie 3 formes radiologiques :
– La gynécomastie nodulaire, quand l’opacité rétro-aréolaire est homogène et bien circonscrite.
– L’autre variante est une gynécomastie dite dendritique ou triangulaire, avec à la mammographie une opacité grossièrement triangulaire, avec une pointe rétro-aréolaire et une limite postérieure irrégulière et crénelée.
– La forme féminoïde ou l’opacité est hétérogène, débordant l’aréole.
Elle semble cliniquement unilatérale dans les 2/3 des cas mais les mammographies révèlent une atteinte bilatérale dans les 2/3 des cas.
- BILAN GENERAL
– Dosages hormonaux : gonadotrophines (FSH,LH), stéroïdes (17bestradiol, testostérone), prolactine, T4 libre, TSH
– Bilan biologique général : hépatique, rénal et carcinologique (beta HCG, AFP)
– Echographie testiculaire
- EVOLUTION
Elle régresse dans la grande majorité des cas et quand elle persiste exceptionnellement, elle peut nécessiter une exérèse.
Chez le sujet âgé, la gynécomastie physiologique s’observe à partir de 60 – 70 ans, sans trouble endocrinien patent.
Elle résulte probablement de la conjonction d’une insuffisance testiculaire et de facteurs hypothalamo- hypophysaires. Il ne faut pas confondre les gynécomasties et les surcharges graisseuses mammaires isolées.
Le diagnostic différentiel est facile en mammographie car en cas d’adipomastie, le sein hypertrophié est entièrement radio transparent et est totalement dépourvu de tissu glandulaire.
GYNECOMASTIE PATHOLOGIQUE
Elle se distingue des précédentes car elle résulte d’un déficit androgénique ou d’une imprégnation estrogénique excessive.
L’enquête doit être minutieuse mais on ne retrouve pas de cause dans 1/3 des cas.
Il faut donc pratiquer un bilan hormonal en vue de préciser une éventuelle cause endocrinienne, métabolique ou tumorale.
On dosera :
– Estradiol
– Androstènedione
– Dihydrotestostérone
– Prolactine
– hCG (pour éliminer un choriocarcinome testiculaire)
- ETIOLOGIES
– Déficit androgénique
Lié à un hypogonadisme primitif (syndrome de Klinefelter ) : qui associe chez un homme jeune une gynécomastie avec des testicules petits et atrophiques, une azoospermie ; le caryotype 47 XXY permet le diagnostic.
Il peut aussi s’agir d’un hypogonadisme secondaire à des lésions testiculaires acquises (orchite notamment ourlienne, torsion, séquelles de radiothérapie)
– Imprégnation estrogénique excessive
Elle doit faire rechercher une tumeur testiculaire ou surrénalienne.On doit effectuer des dosages hormonaux et un taux élevé de gonadotrophines doit faire évoquer un choriocarcinome testiculaire alors qu’un taux de prolactine élevé doit faire évoquer un adénome hypophysaire.
– Gynécomastie iatrogène :
Elle relève de multiples étiologies :
> chimiothérapie ou irradiation testiculaire
> estrogénothérapie pour cancer prostatique
> médicaments à activité anti dopaminergique comme la réserpine ou antidépresseurs ou neuroleptiques
> médication à effet pro estrogénique ou anti- androgénique direct ou indirect (spironolactone, cimetidine,digitoxine,izoniazide…)
Cette liste n’est pas exhaustive.
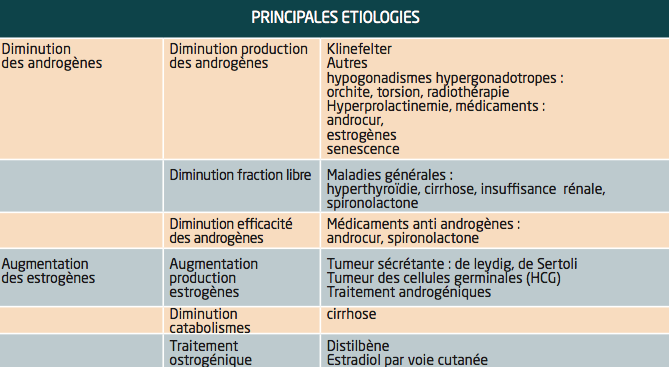
(Tableau tiré du livre LE SEIN, Editions ESKA, dr JACQUELINE LIPSZYC, 1105-1131)
MEDICAMENTS RESPONSABLES D’UNE GYNECOMASTIE
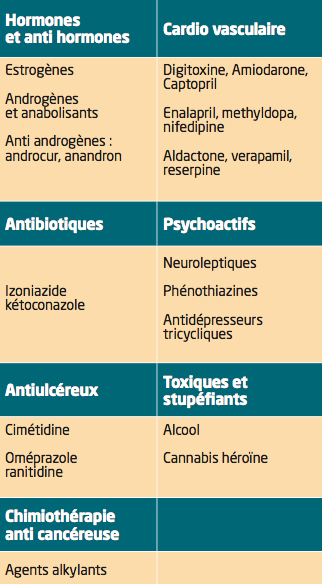
La responsabilité d’un médicament ne peut être incriminée que si la gynécomastie régresse à l’arrêt de celui-ci.
- TRAITEMENT
Seule l’enquête étiologique permet d’orienter la thérapeutique.
Il faut essentiellement traiter la cause de la gynécomastie.
Le traitement spécifique de la gynécomastie s’impose si elle persiste après traitement de la cause ou lorsqu’il s’agit d’une forme idiopathique invalidante sur le plan psychologique.
On peut alors envisager un traitement médical ou chirurgical :
– traitement médical
> anti estrogènes : citrate de clomiphène mais e et estrogénique like possible
> tamoxifene : effet comparable sans effet estrogénique agoniste
> androgènes dihydrotestostérone (andractim gel) uniquement en traitement médical ou en pré-opératoire qui est efficace dans plus de 50% des cas mais avec au moins 2 mois de traitement
> danatrol mais source d’effets secondaires type prise de poids et rétention hydrique
> radiothérapie mammaire
– traitement chirurgical
Si la gynécomastie est volumineuse, gênante esthétiquement et psychologiquement et après échec du traitement médical, l’ablation de la glande mammaire est précédée d’une éventuelle lipoaspiration si la composante graisseuse est forte.
- CONCLUSION
Il est impératif avant de traiter le symptôme gynécomastie de mener une enquête étiologique rigoureuse.
En cas de négativité, on pourra entreprendre un traitement médical, le traitement chirurgical ne devant être envisagé qu’en dernier lieu.
Bibliographie disponible sur demande.
L’auteur déclare ne pas avoir de liens d’intérêts pour cet article





27 commentaires